今年“世界痛风日”的主题是“走出误区,回归科学”。常见误区有三:高尿酸血症不需要治疗,最多等到痛风发作的时候吃点止痛药就可以了;只要关节不出现红肿热痛就万事大吉,忽略肾脏损伤;治疗是暂时的,不痛了就不需要继续降尿酸治疗。
痛风,生命不能承受之重。
每年的4月20日被定为“世界痛风日”,今年也是中国的第七个“全民关注痛风日”。世界痛风日选择这一天,有着特殊的含义:高尿酸血症的诊断临界值是420umol/L。希望通过每年世界痛风日的科普和宣传,让全民对于痛风有科学的认识,痛风的患者能够得到规范的治疗和管理。痛风其实并不遥远,就在你我身边。
越来越年轻化的痛风
小文是个阳光帅气的大男孩儿,那天在妈妈的陪伴下一瘸一拐地来到痛风门诊。我仔细询问了病史,小文是上海某985高校的学生,放假期间,小文彻底放飞,和三五好友一起露营、烧烤、唱歌、跳舞。来看病的前一天,小文又吃了一顿自助海鲜火锅,凌晨左脚大拇指突然红肿,痛得脚都不能落地,小文妈妈非常担心,说小文的爸爸曾经有过痛风,症状和小文的很相似,她不敢相信小文这么年轻就得了痛风。
我让小文验了血尿酸和肌酐,做了肾脏和关节B超,结果尿酸高达706umol/L,血肌酐也升到了158umol/L(正常值50-110umol/L),B超也在左足第一跖趾关节看到了明显的尿酸沉积的征象。
我很遗憾地告诉小文和他妈妈,这确实是痛风,不仅引起了痛风性关节炎,还已经造成了肾脏的损伤,肾小球的滤过功能也出现下降,要进一步住院治疗。
入院后,我进一步询问病史,小文虽然看上去不胖,但是个可乐狂热粉。高中学习压力很大的时候,每次一瓶可乐一饮而尽的快乐让他觉得放松,后来就养成了每天把可乐当水喝的习惯。几年前体检的时候曾经查到尿酸480umol/L,但是因为没有任何症状,后来也就没有再复查。
最后,小文的疾病被确诊为:痛风性关节炎,急性尿酸盐肾病。经过治疗,小文的关节痛缓解了,急性肾损伤也基本恢复,血肌酐从158umol/L降到了92umol/L。经过降尿酸治疗,尿酸也控制在320-350umol/L之间。只是,他除了要改善生活方式和饮食习惯,还得告别喝碳酸饮料的坏习惯,碳酸饮料含有大量果糖,果糖不仅促进尿酸生成,也会抑制尿酸的排泄,从而引起高尿酸血症甚至痛风。
小文这样年纪轻轻就得了痛风的患者并不是少数,熬夜、缺乏运动、暴饮暴食、过量摄入果糖及碳酸饮料等不良生活习惯让现在痛风的人群越来越年轻化,我在门诊看过最年轻的痛风患者只有15岁。
近年来,中国高尿酸血症呈明显上升和年轻化趋势,总体患病率为13.3%,患病人数约为1.77 亿 ,患病人口已经超越了糖尿病,成为继三高——高血压、高血糖、高血脂之后的“第四高”。据统计,中国18-35岁的年轻高尿酸血症及痛风患者占就诊人群的60%[1]。
痛风,来有影去有踪
高尿酸血症是痛风的发病基础,当尿酸沉积在关节里并引起相应的炎症以及关节和骨损伤,就发生了痛风,也叫痛风性关节炎。每一次痛风发作,都是机体炎症状态的激活,炎症反应会对全身多个脏器造成损伤,反复痛风发作的多重打击之下,就会造成不可逆的组织损伤。每一次痛风发作,都是来有影去有踪。
高尿酸不仅会引起痛风性关节炎,在关节以及皮下形成痛风石,造成关节变形,合并感染严重的甚至需要截肢。另外,尿酸盐结晶如果沉积在肾小管和肾间质,还可以引起急性尿酸盐肾病以及慢性尿酸盐肾病,影响肾脏的浓缩稀释功能和肾小球的滤过功能,最终引起急慢性肾功能衰竭,严重的需要透析或者肾移植。当尿酸盐结晶沉积在肾脏,结晶聚少成多,就容易形成尿酸盐肾结石,肾结石一旦增大或者堵塞输尿管,就会引起肉眼血尿以及剧烈疼痛,严重的会引起肾盂积水和输尿管扩张,发生肾功能衰竭。尿酸盐结晶还会沉积在心脏、血管、胰腺等脏器从而引起心血管疾病、糖尿病、肥胖等疾病的发生。
目前的观点认为,高尿酸血症和痛风的界限越来越模糊,有很多高尿酸血症患者,虽然没有痛风发作,但其实尿酸盐结晶已经神不知鬼不觉地沉积在关节内部,对关节和骨造成了损伤。2019年版的《中国高尿酸血症与痛风诊疗指南》首次引入亚临床痛风的概念,即对于无症状高尿酸血症患者,关节超声、双能CT或X线发现尿酸盐晶体沉积和(或)痛风性骨侵蚀定义为亚临床痛风[2]。亚临床痛风概念的提出,有利于痛风的早期诊断和治疗。
要认识痛风,先走出误区
今年痛风日的主题是“走出误区,回归科学”。要科学认识痛风,首先要走出误区。
误区一:高尿酸血症不需要治疗,最多等到痛风发作的时候吃点止痛药就可以了,没什么大不了的。
虽然并不是所有高尿酸血症患者都会发展为痛风,但是尿酸水平越高,发展成痛风的风险就越高。有研究指出,血尿酸高于600umol/L时,15年后痛风的发生率高达50%[3]。不加管理的高尿酸血症会给身体埋下隐患,高尿酸患者发生心肌梗塞、脑卒中、高血压、糖尿病、高脂血症、肥胖的风险远远高于非高尿酸人群。痛风石的致残率高达21.2%。
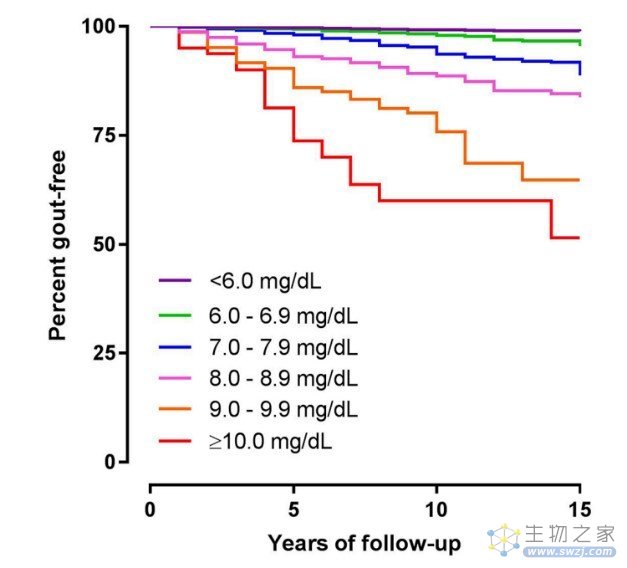
图1.血尿酸水平越高,发展成痛风的比例越高。图片来源:Ann Rheum Dis
10年以上病程的痛风的患者很容易发展到慢性尿酸盐肾病,而一旦出现肾功能不全,两种疾病会形成恶性循环:一方面高尿酸血症可以直接和间接损伤肾脏功能;另一方面,肾脏作为尿酸排泄的主要器官排尿酸功能下降,会进一步加重高尿酸血症造成全身多脏器损伤;因肾功能衰竭致痛风患者死亡的占10%。
到底尿酸高到什么程度需要治疗呢?当患者血尿酸水平大于540umol/L,即使无症状也需要启动药物治疗。血尿酸高于480umol/L且有下列并发症之一:肾功能损害、尿酸性肾石病、脑卒中、冠心病、心功能不全、高血压、糖尿病、脂代谢异常、肥胖,建议开始降尿酸治疗。
痛风患者如血尿酸 ≥480μmol/L 时,开始降尿酸药物治疗;如血尿酸 ≥ 420μmol/L 且合并下列任何情况之一时起始降尿酸药物治疗:痛风发作次数 ≥ 2 次/年、痛风石、慢性痛风性关节炎、肾结石、慢性肾脏疾病、高血压、糖尿病、血脂异常、脑卒中、缺血性心脏病、心力衰竭和发病年龄 < 40 岁。
误区二:痛风只要关节不出现红肿热痛就万事大吉,忽略肾脏损伤。
痛风性关节炎发病时,患者往往疼痛难忍,走路常常一瘸一拐,严重影响正常生活,所以就医意愿强烈,多数患者在治疗后就觉得自己的痛风已经好了,不会关注肾脏损伤,认为自己是来看痛风的,医生让自己做肾脏的相关检查是多此一举。
要知道,早期的肾损伤是很隐匿的,可能没有任何临床症状,等患者出现水肿、夜尿增多、乏力、厌食等临床症状的时候,往往肾脏已经造成损伤。所以,高尿酸以及痛风患者一定不要忽视尿常规、尿微量蛋白系列、泌尿系统B超以及肾功能等肾脏方面的评估。一旦发现有肾损伤,及时干预及时治疗。
早期的急性尿酸盐损伤是可逆的,经过治疗肾功能有机会恢复;但如果早期的或者急性的尿酸盐损伤没有及时治疗,就会发展成不可逆的慢性尿酸盐损伤,最终发展为尿毒症,需要透析或者肾移植。
误区三:痛风的治疗是暂时的,不痛了就不需要继续降尿酸治疗。
痛风是个慢性病,和高血压、糖尿病一样,需要长期治疗。痛风的病程分急性期和缓解期,急性期的治疗只是痛风治疗的第一步,急性期治疗原则主要是抗炎止痛,而缓解期则需要长期降尿酸治疗,把血尿酸维持在理想范围,才能降低痛风发作的频率,把尿酸对脏器的损伤风险降到最低。随意停用降尿酸药物,会造成血尿酸浓度波动,诱发痛风发作,也会加重肾脏以及心血管损伤的风险。
降尿酸的目标也根据患者的具体情况有所区别。 目前推荐痛风持续药物治疗,血尿酸目标值 < 360μmol/L,对于痛风发作次数 ≥2次/年、痛风石、慢性痛风性关节炎、肾结石、慢性肾脏疾病、高血压、糖尿病、血脂异常、脑卒中、缺血性心脏病、心力衰竭、发病年龄 < 40 岁的患者,建议血尿酸水平< 300μmol/L。
痛风的治疗:柳暗花明
痛风的治疗包括生活方式干预和药物治疗。生活方式干预是药物治疗的基础,总结下来,就是九个字:管住嘴,迈开腿,多喝水。
管住嘴:痛风急性期和尿酸控制不理想的患者要禁用含酒精饮品,避免食用荤汤,动物内脏、贝类及甲壳类海鲜(蛤蜊、生蚝、龙虾等)、火锅等高嘌呤饮食,同时要限制食用高果糖的饮料和水果(枣、榴莲、无花果等)。在考虑食物嘌呤和果糖含量的同时,也要注意总体热量的摄入,通过蒸、煮等烹饪方式降低食物中的嘌呤含量也很重要。
迈开腿:除了痛风急性期期间,建议缓解期的患者适度运动,痛风的患者很多同时合并肥胖、糖尿病、脂肪肝、高血压等疾病,适度运动可以帮助患者消耗热量,有利于尿酸的控制和痛风的缓解,建议以慢跑、游泳等有氧运动为主,因为大量无氧运动可以通过无氧糖酵解产生大量的乳酸堆积在体内,而乳酸能抑制尿酸的排泄,同时要保证运动期间充足的饮水。
多喝水:人体的尿酸2/3是通过是肾脏排泄的,因此,充足的饮水(包括茶和咖啡)可以帮助痛风患者排出更多的尿酸,降低尿中尿酸的浓度,避免尿酸结晶的形成。建议患者每天保证2000ml的尿量,尤其避免在天气炎热、运动的时候脱水;如果尿常规中尿液的PH值小于6,可以通过喝苏打水或者口服碳酸氢钠保证尿液PH在6.2-6.9之间,尿PH值在这个范围内尿酸溶解度最高,不容易形成尿酸结晶。
痛风的药物治疗及进展
痛风急性期(关节出现红肿热痛)的一线治疗药物有秋水仙碱和非甾体抗炎药(布洛芬、双氯芬酸钠、塞来昔布、依托考昔等),在上述药物不耐受、疗效不佳或者有禁忌症的时候,可以选择糖皮质激素。目前也有应用白细胞介素-1(IL-1)受体拮抗剂作为难治性痛风的治疗用药,但上述药物尚未获批痛风的适应症,在痛风治疗的临床研究样本量不大,需要进一步临床研究证实其疗效和安全性[4]。
如果说痛风急性期的治疗是快速灭火,那么痛风缓解期的治疗就是釜底抽薪,持续的降尿酸治疗才能使关节内和沉积在组织的尿酸盐结晶有机会溶解,降低痛风的复发率。目前国内痛风缓解期的常规治疗药物分为两类:一类是让尿酸排得多(促进尿酸排泄),另一类让尿酸产的少(抑制尿酸生成)。目前苯溴马隆是临床广泛应用的促进尿酸排泄的药物,但是对于肾结石患者和重度肾功能不全患者禁用;别嘌呤醇和非布司他是通过抑制尿酸合成的降尿酸一线治疗药物,使用别嘌呤醇要注意肝肾功能和过敏反应;非布司他可以用于不适合使用别嘌呤醇和苯溴马隆的重度肾功能不全患者,但是对于心血管功能不稳定的患者要慎用。
近些年,全球降尿酸药物的研发及相关临床研究也有了很多实质性突破。重组尿酸酶制剂是近年来被予以厚望的降尿酸药物,通过促进尿酸氧化为更易排泄的尿囊素,降低血尿酸水平,该类药物已在国外多个国家上市;新型降尿酸药物RDEA594(lesinurad)和Verinurad目前处于临床试验阶段[5];2023年3月,长效重组尿酸酶SEL-212的3期临床研究结果公布,该药物可以有效降低痛风患者的血尿酸水平,每月给药一次即可,相比于目前降尿酸药物每天服用,每月一次的服药频率可以让痛风治疗更方便,预计2024年上半年在美国提交上市申请[6]。虽然目前这些药物还在进行相关临床研究,尚未在国内上市,但相信不久的将来,这些新型药物将在国内上市,给国内的痛风患者带来福音。
(作者秦岭,系同济大学附属第十人民医院肾内科副主任医师,医学博士,同济大学副教授,硕士生导师,中国医药教育协会临床肾脏病专业委员会委员,上海市康复医学会肾脏康复专业委员会委员。)
参考文献:
1.《2021中国高尿酸及痛风趋势白皮书》
2.《中国高尿酸血症与痛风诊疗指南》(2019)
3. Nicola D , Amanda G, Christopher F, Tuhina N , William T, Tony M. Relationship between serum urate concentration and clinically evident incident gout: an individual participant data analysis. Ann Rheum Dis. 2018; 77(7): 1048-1052.
4. Afinogenova Y, Danve A, Neogi T. Update on gout management: what is old and what is new.Curr Opin Rheumatol. 2022;34(2):118-124.
5. Strilchuk L, Fogacci F, Cicero AF. Safety and tolerability of available urate-lowering drugs: a critical review.Expert Opin Drug Saf. 2019 ;18(4):261-271.
6. https://www.sobi.com/en/press-releases